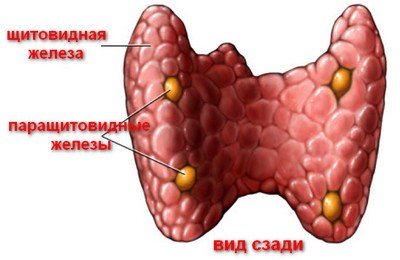
Паратиреоидным гормоном или паратгормоном (ПТГ) называют белок, формируемый в околощитовидных железах, отвечающий за повышение концентрации в крови фосфатов и Са++. Выработка и дальнейшее преобразование гормона зависит от содержания кальция. Если его концентрация снижается, синтезируется и высвобождается большее количество ПТГ. При повышении наблюдается обратный процесс. Биологически активным является цельный (интактный) паратгормон 1-84 и 1-34, называемый N-концевым фрагментом. Самое высокое значение приходится на период с 14 до 16 часов, к 8 утра оно снижается.
Функции ПТГ:
- минимизация выведения с мочой кальция и увеличения – фосфора;
- при дефиците в крови этих элементов гормон способствует их извлечению из костей;
- при избытке кальция в крови под влиянием паратгормона происходит его отложение в костных тканях.
Кальций и ПТГ
Содержание паратгормона и кальция взаимосвязано. Между этими двумя веществами присутствует обратная связь, в процессе которой они подправляют друг друга.
Количество ПТГ напрямую зависит от уровня ионов кальция в кровяном русле. Если тот понижается, то моментально растет активность паращитовидных желез, продуцирующих паратгормон.
Основная миссия, которую должен выполнять ПТГ, – поддержание необходимого количества катионов кальция в крови. Ее реализация включает в себя несколько действий.
- Паратгормон усиливает обратное впитывание катионов кальция из первичной мочи (клубочкового ультрафильтрата). Происходит это на уровне почечных канальцев. Тем самым уменьшаются потери вещества с мочой, при этом увеличивается выведение фосфора.
- В условиях дефицита кальция ПТГ способствует извлечению его из костной ткани и перемещению в кровь. Гормон усиливает активность остеокластов – гигантских многоядерных клеток, которые разрушают костную ткань. Они удаляют ее, растворяя минеральную составляющую и разрушая коллаген. Остеокласты активно ломают костные балки и выбрасывают в кровь кальций, который образуется в процессе таких действий. Его концентрация в живительной жидкости увеличивается.
Но есть и негативные последствия: прочность костной ткани снижается, а значит – растет вероятность переломов.
Следует отметить, что это становится возможным только в случае длительного превышения гормоном нормы. При периодическом и кратковременном поступлении ПТГ в кровь происходит положительное воздействие на костную ткань: она укрепляется. Паратгормон способствует отложению кальция в костях, если его слишком много в крови.
Способы коррекции гормональной нормы
При диагностике гиперпаратиреоза лечение может происходить операбельным путем (к примеру, удаление опухолей) либо увеличенных в объеме паращитовидных желез. Возможен безоперабельный вариант лечения, который происходит с применением лечащих препаратов и диеты, также показано обильное питье. Но щадящий метод уместен только в случае, когда гормон повышен или понижен незначительно.
При диагностировании гипопаратиреоза главное, на что следует сделать упор – это диета с высоким содержанием кальция, при этом ограничивая употребление мясных продуктов. Очень важно проводить лечение самостоятельно ни в коем случае не рекомендуется, за состоянием здоровья и протеканием лечения должен следить врач – эндокринолог.
https://youtu.be/1zGc75sHbwY
Паратгормон – норма у женщин
В женской крови нормативный уровень паратгормона изменяется редко. Он колеблется в зависимости от того, сколько лет исполнилось представительнице прекрасного пола.
До двадцатилетнего возраста содержание ПТГ должно находиться в таких границах (пг/мл):
- минимум – 12,0;
- максимум – 95,0.
Все последующие годы, вплоть до 70 лет, норма уменьшается, и ее границы такие (пг/мл):
- минимум – 9,5;
- максимум – 75,0.
После 70 лет нижнее значение нормы фиксируется на уровне 4,7, что вдвое ниже предыдущего. Верхний допустимый уровень ПТГ значительно возрастает и составляет 117,0.
Рецепт по случаю:
Содержание паратгормона на протяжении суток меняется. На колебания влияют биологические ритмы и физиологические свойства метаболизма кальция. Максимальный уровень ПТГ наблюдается после полудня, примерно в три-четыре часа дня, а минимальный – в семь утра.
Для женщин при беременности допустимое содержание паратгормона должно находиться в таком интервале (пг/мл):
- минимум – 9,5;
- максимум – 75,0.
В каких случаях обязательна сдача анализа крови на ПТГ?
Анализ крови на ПТГ может быть назначен разными специалистами, среди них эндокринологом, нефрологом, онкологом, ортопедом, травматологом.
В основном анализ на паратгормон предписывается в следующих случаях:
- Оценка функционирование околощитовидных желез, особенно если есть подозрение на опухолевые образования, расположенные в них;
- Оценка лечения патологий околощитовидных желез;
- Диагностика повышенного ПТГ (гиперпаратериоза);
- Диагностика пониженного ПТГ (гипопаратериоза);
- Исследование пациентов, у которых наблюдается хронические нарушения кальциево-фосфорного обмена;
- Подозрение на остеопороз;
- Подтверждение наличия у пациента мочекаменной болезни, сопровождающейся образованием кальциевых камней или фосфатов.
Паратгормон – норма у мужчин
Оптимальный уровень паратгормона находится в пределах от 12,0 до 65,0 (пг/мл). Норма ПТГ для мужчин ничем не отличается от женских показателей.
До 22 лет:
- минимум – 12,0;
- максимум – 95,0.
От 23 до 70:
- минимум – 9,5;
- максимум – 75,0.
Старше 70:
- минимум – 4,7;
- максимум – 117,0.
Хотя диапазон нормальных значений одинаков, установлено, что выработка гормона с возрастом увеличивается в большей мере у представительниц прекрасного пола.
У кабинета: как проводят анализ?
Анализ крови на ПТГ берут из вен с локтевого сгиба или с тыльной стороны руки. Для этого используют вакутайнер – одноразовую систему из иглы, переходника и вакуумной пробирки.
Перед процедурой медработник обязан подготовиться:
- вымыть с мылом руки;
- обработать ладони антисептиком;
- надеть стерильные одноразовые перчатки.
Пациент садится, кладет руку на твердую поверхность. Процедура забора крови проводится с установленными стандартами.
Вот как медсестра действует дальше:
- обвязывает руку пациента резиновым жгутом;
- просит пациента поработать кистью – сжимать и разжимать ладонь, чтобы вены стали более заметны;
- обеззараживает кожный участок в месте пункции;
- вводит стерильную иглу в вену;
- собирает кровь в пробирку;
- снимает жгут;
- извлекает иглу.
Соблюдая стерильность, медицинский работник должен:
- протереть кожу ребенка антисептиком;
- сделать надрез на обеззараженном участке;
- осуществить забор крови на индикаторную полоску или стекло;
- обработать ранку.
После этого проводят обработку рук антисептиком. Пациенту дают ватный тампон, который нужно 5 минут плотно прижимать к месту забора крови. Иногда вместо этого накладывают давящую повязку.
Диагностирование ПТГ
Тестирование на паратгормон назначается:
- ортопедом;
- эндокринологом;
- терапевтом.
Необходимость в проведении исследования появляется в случае:
- Остеопороза.
- Мочекаменного заболевания с конкрементами (камнями), в составе которых преобладают кальций и фосфор.
- Склероза позвоночника.
- Возможного новообразования в паращитовидной железе.
- Участившихся травм костей и переломов в ситуациях, казалось бы, безопасных.
- Пониженного или повышенного уровня кальция в организме.
- Видоизменений в костной ткани.
Тест проводится в утреннее время. Перед процедурой следует придерживаться стандартных правил:
- после ужина и до сдачи анализа ничего не есть;
- к спиртному не прикасаться за сутки до тестирования;
- не курить минимум за час до диагностики;
- занятия спортом или интенсивные физические упражнения приостановить за трое суток.
Показания к анализу
При возникновении подозрений на патологии паратиреоидных гормонов в целом, нарушения их взаимодействия и выработки по рекомендации врача следует обратиться в медицинскую лабораторию для проведения забора крови. Основными показателями для выполнения анализа крови выделяют следующие:
- гиперкальциемия (повышенное содержание Ca);
- гипокальциемия (пониженный уровень кальция);
- остеопороз, кистозные изменения в костях, псевдопереломы долгих костей;
- мочекаменная болезнь (камни рентгено – позитивные);
- подозрения на множественную эндокринную неоплазию, тип 1,2;
- диагностированный нейрофиброматоз;
- диагностированные склеротические процессы изменений в районе тел позвонков.
Как и при многих других случаях забора крови, перед текущим анализом необходимо ничего не употреблять в пищу (и желательно не пить воду), в день анализа не курить, от физических нагрузок различной степени тяжести и алкогольных напитков следует отказаться за три дня до проведения исследования.
Недостаток гормона не проявляется конкретными симптомами, его даже можно спутать с гриппом
На данный момент есть ряд исследований, которые позволяют определить с точностью, повышен или понижен уровень гормона. Все это определяют путем проведения одного безболезненного анализа.
Почему происходит снижение или повышение ПТГ?
Превышение уровня паратгормона чаще всего свидетельствует о поражении паращитовидных желез. Недуг достаточно распространенный, в три раза чаще диагностируется у женщин.
Причины стойкого повышения паратгормона:
- Новообразования в щитовидной и паращитовидных железах, метастазы в эти органы от опухоли иной локализации.
- Рахит (дефицит витамина Д).
- Болезнь Крона.
- Опухоль в поджелудочной железе.
- Почечная недостаточность.
- Колиты.
Почему снижен уровень паратгормона? Возможные причины снижения количества паратгормона таковы:
- Развитие саркоидоза – системной патологии, поражающей легкие.
- Недостаток магния.
- Хирургическое вмешательство на щитовидной железе.
- Остеолиоз – полное рассасывание костной ткани, всех ее элементов.
На уровень паратгормона влияют такие лекарственные препараты, как литий, изониазид, циклоспорин, гормональные средства, основой которых выступает эстроген. Они в состоянии временно увеличить содержание ПТГ в крови.
Снизить количество паратгормона у женщин под силу оральным контрацептивам, препаратам с витамином Д, преднизолону, магния сульфату, фамотидину.
Причины повышения уровня паратгормона
Повышенная концентрация ПТГ в крови может наблюдаться при следующих патологиях:
- карцинома паращитовидных желез;
- гиперплазия паращитовидных желез;
- хроническая почечная недостаточность;
- рахит;
- аденома паращитовидной железы;
- болезнь Крона;
- новообразования в области поджелудочной железы;
- колиты;
- метастазы в области паращитовидной железы.
При нарушениях синтеза гормона снижается прочность костей
Если синтез паратирина нарушен, то происходит нарушение кальциево-фосфорного обмена в организме. Кальций вымывается из костей, быстро теряется, а его всасывание в желудочно-кишечном тракте становится недостаточным. В результате этого формирование костной ткани замедляется, что приводит к остеопорозу.
Кости теряют свою прочность и часто ломаются. При этом количество кальция в крови будет повышенным, так как под действием паратирина он вымывается и попадает в плазму. Кальциноз сосудов становится причиной нарушения кровообращения, в желудке и двенадцатиперстной кишке образуются язвы, а из-за повышения уровня солей фосфора в почках появляются камни.
Лечение повышенной функции железы
При гиперпаратиреозе применяется следующая тактика лечения:
- операция по удалению новообразований;
- прием лекарственных средств с солями фосфора;
- мощные диуретики;
- специальная диета.
Другие заболевания требуют применения консервативных методов лечения по коррекции метаболизма.
При проведении резекции паращитовидки и поддерживающей терапии недугов этой железы применяют диету №11.Она отличается следующими особенностями:
- Повышенным количеством минералов и белков.
- Повышенной энергетической ценностью, которая составляет около 3700 ккал в день.
- Обильным питьем, до 2 литров воды в день.
- Нет ограничений в обработке продуктов.
- Дробное питание до 6 раз в день.
Такой рацион питания способен увеличить сопротивляемость организма к инфекционным заболеваниям и повысит общий тонус.
Используются следующие продукты:
- хлебобулочные изделия без ограничений;
- любое мясо и печень;
- колбасные изделия;
- различные сорта рыб;
- блюда из яиц;
- молочнокислая продукция;
- крупяные и овощные блюда.
Исключение составляют консервированные продукты и пряности. Среди напитков так же нет ограничений, но предпочтение отдается натуральным сокам и отварам из трав.
Часто все способы коррекции дефицита паратгормона сходятся на заместительной гормонотерапии. Пациентам назначаются препараты, которые регулируют количество гормона.
Если пациент имеет опухолевый процесс в этой области, то врачам приходится проводить удаление всей железы. Чтобы организм продолжал получать необходимое число гормона, пациенту назначают индивидуальную заместительную гормонотерапию. Принимать назначенные препараты нужно на постоянной основе.
Анализ на паратгормон — лабораторное исследование, которое проводит специальная лаборатория. Для подсчета результатов требуется не более суток.
Как восстановить работу паращитовидки, если в 2-3 месяца растет паратгормон, а кальций в норме?
Каких-либо клинических проявлений этого роста не ощущаю. Принимаю постоянно глюкофаж и мексидол (1.5 мес.). Вит.D был 12, после приема вигантола стал 45. Помогите пожалуйста, как восстановить нормальную работу паращитовидки?
Добрый день! Я не могу вам что-то рекомендовать без полной клинической картины. Для того чтобы определить причины такой патологии и терапию для стабилизация уровня паратгормона, нужно проводить дополнительные исследования.
Повышаться объем паратиреоидного гормона может как при поражении самих желез, так и без их явных повреждений.
Когда увеличена выработка этого вещества, состояние человека ухудшается, в медицинской практике патологию называют гиперпаратиреозом.
Повышение паратиреоидного гормона может быть вызвано многими причинами. В связи с этим принято различать три стадии развития болезни: первичную ( субклиническую или бессимптомную), вторичную (клиническую), третичную (острую) степень.
При первичном наблюдается патология околощитовидных желез – различные новообразования и гиперплазии железистого органа.
При вторичном гиперпаратиреозе происходит повышение уровня паратиреоидного гормона, что является ответом организма на постоянную нехватку витамина D, и высокое содержание фосфорных и кальциевых элементов в составе крови.
Такие изменения минерального метаболизма наблюдаются при следующих патологиях и состояниях:
- дисфункции почек,
- проблемы с пищеварительной системой ( как вариант, нарушение всасываемости кальция),
- недостаточная минерализация костных структур,
- болезнь Педжета,
- плазмоцитома.
Также возможно появление псевдопарагипертиреоза. В этом случае уровень паратиреоидного гормона повышается за счет того, что его начинают продуцировать новообразования других органов.
Если вас обследовали и не обнаружили заболевания соматического характера, которое может повышать концентрацию вещества или злокачественного образования, то нужно искать опухоль в другом органе.
Возникает вопрос, знает ли ваш врач о таком нестабильном уровне паратгормона? Вы должны обязательно предупредить его об этом.
Если ваш доктор не назначил дополнительных исследований для выяснения причин повышения гормона, то следует обратиться к другому специалисту.
Я рекомендую пройти вам УЗИ брюшины (почек), МРТ и КТ головы и сделать это, как можно быстрее.
Также повышение гормона может быть связано с возрастными изменениями. Назначить какой-то препарат для нормальной работы железы я не могу, это может сделать только лечащий врач на очной консультации, исходя из анамнеза и клинической картины.
Коррекция концентрации гормональных веществ осуществляется как путем хирургического вмешательства, так и консервативными методами. Но пока что можно давать только общие советы.
При лечении гиперпаратиреоза назначают медикаменты, содержащие витамин D.
Поэтому обсудите с вашим врачом дальнейший прием препаратов с этим веществом, также стоит посмотреть показатели других микроэлементов, за уровень которых отвечает паратгормон (фосфора).
Как лечить гиперпаратиреоз
Для точной диагностики всем пациентам рекомендуется обращаться в специализированные центры эндокринологии и эндокринной хирургии – такие, как Северо-Западный центр эндокринологии в Санкт-Петербурге, российский лидер в лечении гиперпаратиреоза.
В нашем центре мы ежегодно консультируем несколько тысяч пациентов, которых врачи (!) направляют на операцию по удалению аденомы паращитовидной железы, а на самом деле у пациентов имеется всего лишь дефицит или недостаточность витамина Д, легко устраняемые путем приема таблеток. Правда, встречаются и обратные ситуации, когда к нам поступают на операцию пациенты с крупными аденомами паращитовидных желез, у которых диагноз не был установлен в течение нескольких лет, что приводит к просто катастрофическим последствиям для организма.
Ежегодно несколько пациентов с повышением паратгормона вследствие аденомы требуют реанимационных мероприятий в связи с угрозой развития комы. Бывают ситуации, когда пациенты в первый же день оперируются, аденома удаляется, а потом требуется двух-трехмесячный курс реанимационных мероприятий и восстановительного лечения – настолько далеко заходит патологический процесс.
В подавляющем большинстве случаев пациенты из других регионов России в Северо-Западном центре эндокринологии проходят оперативное лечение бесплатно, по системе федеральных квот или просто по полису обязательного медицинского страхования. Амбулаторное обследование проходит на платной основе, но стоимость его редко бывает высокой.
https://www.youtube.com/watch?v=JAr6sme34lI
Итак, если у Вас повышен паратгормон – разумнее приехать для обследования и лечения в специализированный центр эндокринологии, где Вам окажут квалифицированную помощь.
Лечение рассматриваемой патологии зависит от причины ее появления. В случае если у больного развился вторичный гиперпаратиреоз, необходимо лечить основное заболевание, после устранения которого наладится и гормональный фон. Параллельно с таким лечением нужно принимать витамины с кальцием (в случае повышенного паратгормона) или витамин D (при пониженном ПТГ).
Если же причиной повышенного паратирина стал первичный гиперпаратиреоз, для устранения недуга потребуется хирургическая операция, во время которой специалист удалит имеющуюся опухоль или часть увеличенной паращитовидной железы. Кроме того, врач назначит гормональное лечение при необходимости повышения уровня данного гормона.
Однако если больному требуется лишь незначительна коррекция уровня этого биологического вещества, специалист может посоветовать специальную диету. Такое питание подразумевает исключение из рациона продуктов, содержащих фосфаты. В этом плане пациенту следует свести к минимуму употребление мяса и мясопродуктов, отказаться от картофеля и куриных яиц, фасоли и молока, овсяной крупы и бобовых культур.
Повышенный паратгормон – серьезная проблема, которую не стоит пытаться лечить самостоятельно. Обратитесь в клинику к опытному врачу, который установит причину заболевания и назначит комплексное лечение. Это будет самым верным решением в сложившейся ситуации. Берегите свое здоровье!
Профилактика
В качестве профилактики заболеваний щитовидной железы необходимо тщательно следить за ее здоровьем, периодически сдавая анализы на уровень гормонов, которые она синтезирует. Также необходимо правильное лечение вирусных и инфекционных болезней. Если были операции на железах, необходим должный уход за ними. Рекомендуется употреблять продукты, богатые кальцием, и исключать те, что содержат фосфор – творог, креветки, морская рыба и другие.
Очень важно следить за своим состоянием и при первых симптомах поскорее обращаться к врачу, чтобы сдать необходимые анализы.
Полезное видео
Смотрите на видео о паратрогормоне при гемодиализе:
Установлена точная связь между гиперпаратиреозом и витамином Д. Ведь когда появляются причины для дефицита минерала, начинает активно продуцироваться гормон паратирез, на фоне которого и развивается вторичный гиперпаратиреоз.
Выполняют анализ крови на остеопороз на начальной стадии. Он будет комплексным и включает такие показатели и виды: общий, на кальций, биохимический. У женщин могут быть отклонения при беременности.
Довольно важную роль, особенно у детей, играет кальцитонин гормон. Не менее важен для женщин и мужчин, ведь его функции заключаются в выработке и правильном выводе кальция, а также других элементов. Какая норма в крови ? Что если повышен?
Существенно увеличивается кальций при гиперпаратиреозе, при этом его уровень может превышать норму в 1,5-2 раза при приеме препаратов. Такое состояние провоцирует криз. Как проверит содержание кальция в крови?
Если имеются подозрения на нарушения работы паращитовидной железы, анализы помогут подтвердить или опровергнуть диагноз. Обязательно следует сдать кровь на гормоны, а также в некоторых случаях провести УЗИ, сцинтиграфию, биопсию. Например, при подозрении на аденому, рак.
Диета при повышенном паратгормоне
Если паратгормон повышен, то наряду с медикаментами даются рекомендации об организации оптимального рациона, позволяющего регулировать его концентрацию. Только в этом случае лечение будет эффективным. Назначается диета с применением продуктов с минимальным содержанием фосфатов. Ограничивается употребление соли.
В рационе должны быть полиненасыщенные жиры, содержащиеся в растительных маслах, и сложные углеводы, находящиеся в овощах. Ограничиваются при повышенном паратгормоне маринованные, копченые, соленые, мясные блюда.
Симптомы повышения гормона
Если паратгормон повышен, причины и симптомы будут взаимосвязаны и могут отразиться на абсолютно разных органах и системах организма.
Самым ранним симптомом, как правило, является сильное чувство жажды и частое мочеиспускание. Другими признаками повышения ПТГ являются:
- частые боли в суставах;
- переломы;
- развивающийся остеопороз;
- деформация скелета;
- у детей может наблюдаться отставание в росте;
- крошение зубов;
- кишечные колики;
- образование камней в почках;
- болевые ощущения в пояснице;
- заболевания почек;
- запоры;
- потеря аппетита;
- иногда возможна стремительная потеря веса;
- ощущение сухости во рту;
- рвота и тошнота;
- нарушения сердечного ритма и артериального давления;
- слабость, резкая смена настроения, депрессивные расстройства;
- мышечные судороги.